 |
�O���B���� |
|
|
�͂��߂�
�P�D�O���B�Ƃ�
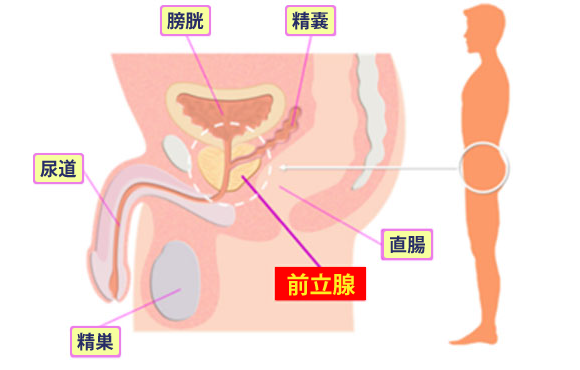
�O���B�͒j���̑���ŁA�N���̉��ŔA�����Ƃ�͂ނ悤�ɂ��Ă���܂��B����ł̓N���~��ł��B���t�̈ꕔ�̑O���B�t���Y�����A���q�ɉh�{��^���A���q�������₷�����铭��������܂��B�O���B�̋ؓ����A���ɍ�p���Ĕr�A��ː��Ɋ֗^���Ă��܂��B�O���B�͑傫��������ƑO���B�̓����ɂ�����B�̈�A�O���̊O�B�̈�ɕ�����A�O���B����́A�قƂ�ǂ��O�B�̈悩�甭�����܂��B |
|
 |
|
�Q�D�O���B����̉u�w
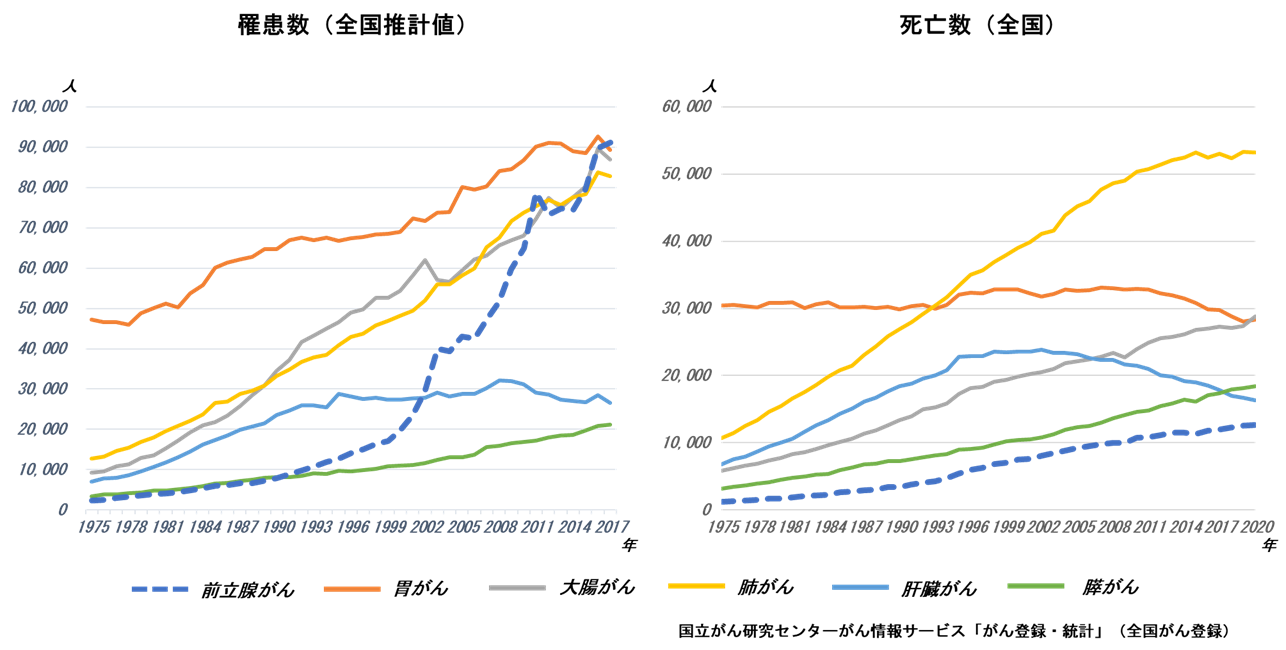
�O���B����͍���҂ɑ�������ł���A����60�Α�㔼����늳�����㏸���܂��B�N�Ԝ늳���̔N�����ڂł͉E���オ��ɑ�����F�߁A2017�N�ɂ͒j���̂���ɂ����Ĉ݂�����đ�1�ʂɂȂ��Ă��܂��B�O���B����늳���̑����ɂ́A�l���̍���APSA(�O���B���ٍR��)���f�̕��y�A�H�����̉��ĉ��Ȃǂ��v���ƂȂ��Ă��܂��B�N�Ԏ��S���ɂ����ẮA�늳���̑����ɂƂ��Ȃ����S����������F�߂܂����A�N������S�����ł͉��������⌸���ɓ]���Ă��܂��B �܂��A�{�M�ł́A�č��Ɣ�r���Đi�s�������Ƃ����Ă��܂��B |
|
 |
|
| �� |
����͍���ɂȂ�قǎ��S���������Ȃ邽�߁A����҂������W�c�͍���҂����Ȃ��W�c��肪��̎��S���������Ȃ�܂��B���̂��߁A�l���̔N��\�����l�����ĕ�������S�� |
|
|
�R�D�a��
�O���B����ɂȂ�₷���l�̌����́A����I�Ȃ��̂͂��܂��s���ł���܂����A�����ɑO���B���҂�����ꍇ�́A�O���B����ɂȂ�\���������Ȃ�Ƃ����Ă��܂��B���Ɍ����҂̑O���B����̔��ǂ���N�ł���ꍇ�́A����ɉ\���������Ȃ�܂��B�܂��A�O���B����͉���ƂƂ��ɕp�x���������܂��B����̉�U�ɂ���Ĕ�������鎀���ɊW�̂Ȃ��O���B����i���e���g���j�́A80�Έȏ�Ŗ��ɔ��������Ƃ����Ă��܂��B ���̑��A���č��̐H�����i���J�����[�A�����b�H�j��^���A���ǂȂǂ��O���B����̔��ǂɊ֘A���Ă���Ƃ̕�����܂��B
�S�D�Ǐ�
��ʓI�ɑO���B����͔�r�I�������i�s���A�܂��A�O���B�̊O�B�̈��蔭�����邽�߁A�����̒i�K�ł͏Ǐo�����邱�Ƃ͏��Ȃ��ł��B�������A�i�s����Ɣr�A��Q�A���A�Ȃǂ��o�����܂��B�O���B���ǂł����l�̏Ǐo�����܂��̂őO���B����Ƃ̊ӕʂ��K�v�ɂȂ�܂��B�܂��A�O���B����͍��ɓ]�ڂ����₷���A���ɓ]�ڂ�����ꍇ�͍��ɂ��o�����܂��B |
|
| �f�f |
 |
|
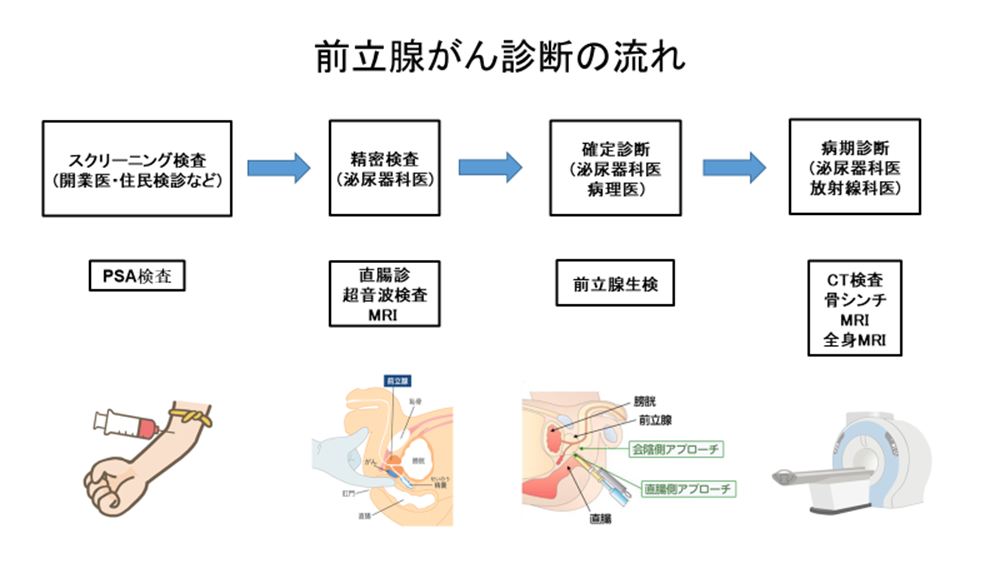
�P�D �X�N���[�j���O����
�O���B����̉\��������l�������邽�߂̌����ł��B
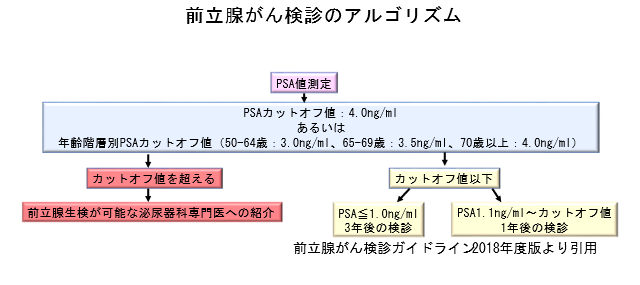
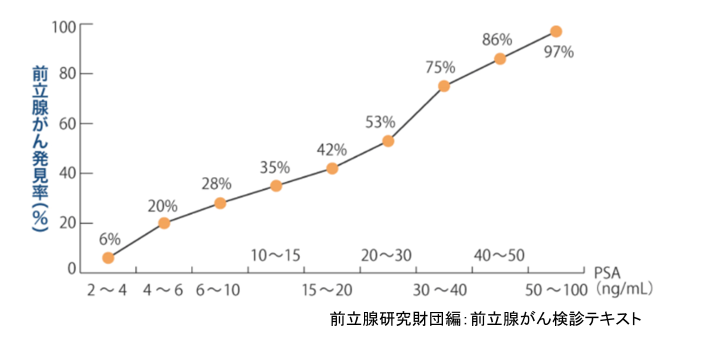
PSA�i�O���B���ٍR���Fprostate specific antigen�j�������s���܂��BPSA�͑O���B���Y��������ٓI�Ȃ���ς����̈��ł��B�̌��ő��肷�邱�Ƃ��\�ł���A��������̊J�ƈ��50�Έȏ�̕��͂��Z�܂��̒n��ł̌��f�ő��肪�\�ł��BPSA�͌��N�ȏ�Ԃł����t���ɑ��݂��܂��B�O���B���ǂ�O���B�̉��ǁA�ː��Ȃǂł����l�ɂȂ�\��������܂����A��ʓI��PSA�l��4ng/ml����ꍇ�́A�O���B����ł���\���������Ȃ邽�ߐ�����������������܂��B |
|
 |
 |
|
�Q�D ��������
�X�N���[�j���O������PSA�����l��F�߂��ꍇ�ɁA��A��Ȑ���̂���a�@�ōs�������ł��BPSA�l�̍Ċm�F����傩��w�����O���B��G�f���钼���f�⒴���g�ɂ��O���B�̓����̏�ԁE�`�Ԃ��m�F���܂��B�����̌������ʂ𑍍����O���B���^����ꍇ�́AMRI������lj����čs���A�O���B����̏ꏊ��g������m�F����ꍇ������܂��B���̌�A�m��f�f�̂��ߑO���B�������s���܂��B
�R�D �m��f�f
�O���B���^��ꂽ��A�m��f�f������ړI�őO���B�̑g�D�̈ꕔ����h�j��p���č̎悷�錟�������܂��B��傩�璼���v���[�x��}�����A�����g�őO���B���m�F���Ȃ���A�������A��(���ƉA�X�̊�)�����h�j��O���B�Ɏh���g�D���̎悵�܂��B���̍̎悵���g�D���������Ŋώ@���A����זE�̗L�����m�F���A�O���B����̊m��f�f�����܂��B��ɑO���B�̑g�D��12�������h���܂��B
�S�D �a���f�f
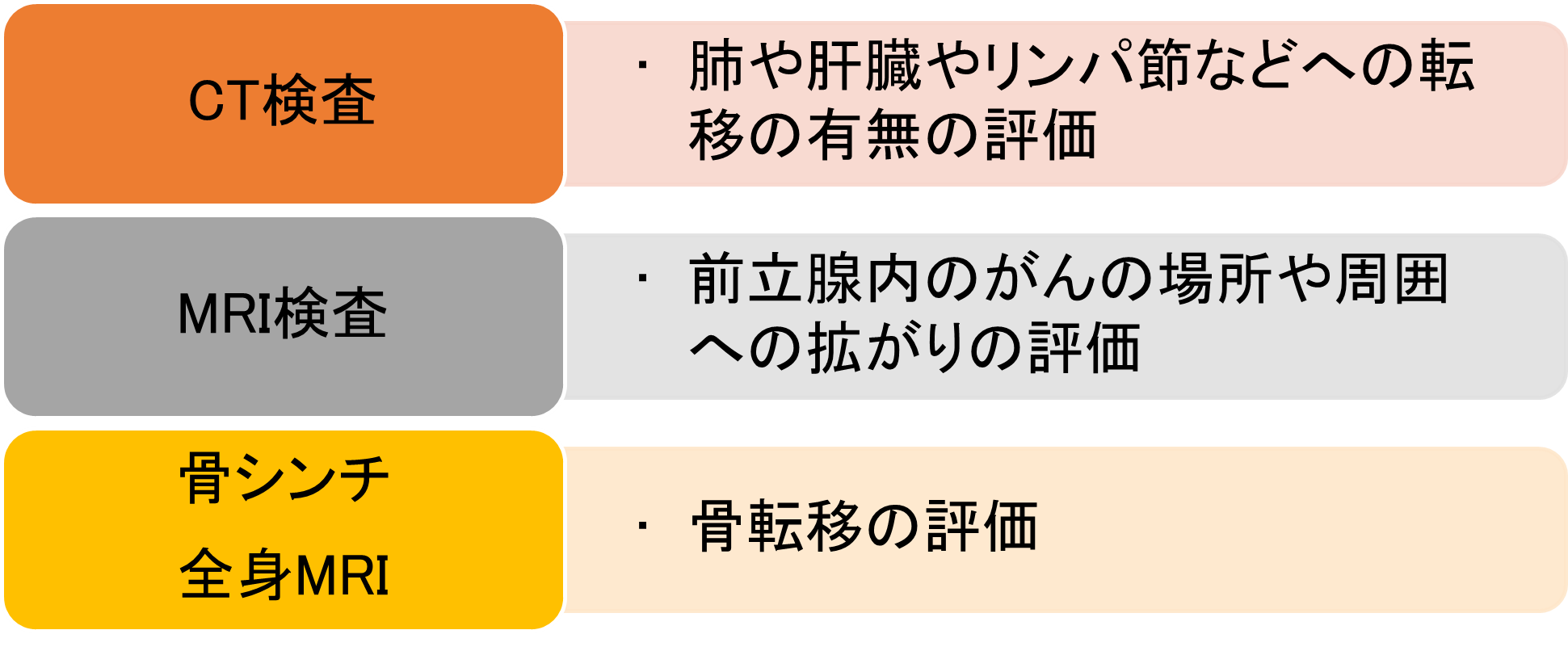
�O���B���m�肵�����҂���ɁA����̎��Õ��@�����߂邽�߂ɕa�C�̐i�s�̒��x�ׂ܂��B�O���B����̍L����A�x��̑��⍜�Ȃǂւ̓]�ڂ̗L�����m�F���A�a�C�̐i�s�̒��x��a������(TMN����)�ŕ]�����܂��BCT�����i�R���s���[�^�[�f�w�B�e�@�Fcomputed tomography�j�AMRI�����i���C���摜�Fmagnetic resonance imaging�j�A���V���`�O���t�B�[�Ȃǂ̌�����g�ݍ��킹�ĕa�����ނ��s���܂��B |
|
 |
|
����
�O���B����̎��Õ��j�����肷�邽�߂ɂ́A����̊���i�����x�j�₪��̐i�s�̒��x�A�]�ڂ̗L�����d�v�ȏ��ƂȂ�܂��B�ȉ��̕��ނ�p���Ď��Õ��j�����肵�܂��B
�P�D�O���[�\������
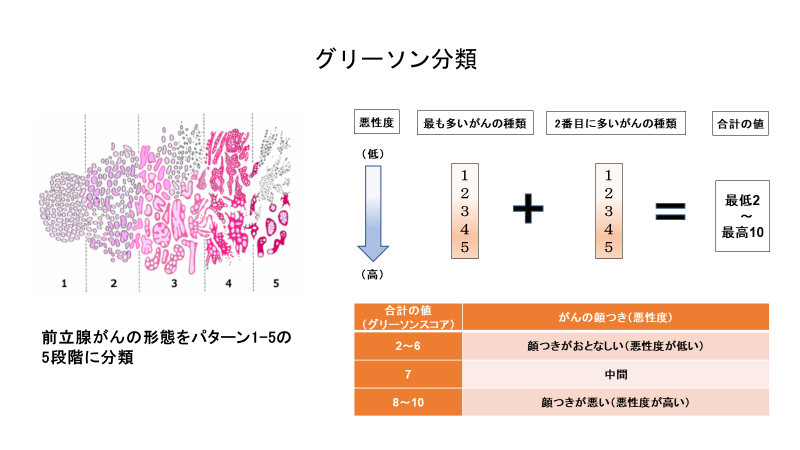
�O���B����̊���i�����x�j�́A��l�ł͂���܂���B�����ō̎悵���g�D���������ŏڍׂɊώ@���A����̊����]�����܂��B����ȑO���B�̍זE�ɋ߂��Đi�s���x�����́i�ራ���x�j����A����זE���炩�����ꂽ�����̈������́i�������x�j�܂ŁA����זE�̊����5�i�K�ŕ]�����܂��B�܂��A�����O���B�̑g�D���ł��l�X�Ȋ���̂����݂��邱�Ƃ��������߁A1�Ԗڂɑ����݂�������2�Ԗڂɑ����݂������𑫂��č��v�̒l�i�O���[�\���X�R�A�j�ŕ]�����܂��B |
|
 |
|
�Q�DTNM����
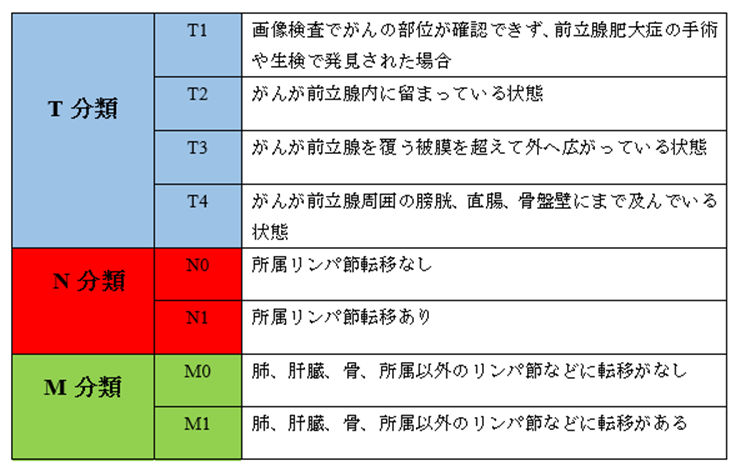
����̐i�s�x�肷���ŁA���ۑ���A�����̗p���Ă���a�����ނł��B����͂ǂ̂��炢�i�s���Ă���̂��A�]�ڂ͂��Ă���̂��A�Ƃ��������Ɋ�Â����ނ��s���܂��B����̑傫���iT���ށj�A�����p�ߓ]�ڂ̗L���iN���ށj�A���u�]�ڂ̗L���iM���ށj��3�ɕ����ĕ��ނ������Ȃ��܂��B |
|
 |
|
����
1�D�]�ڂ��Ȃ��O���B����
�]�ڂ��Ȃ��O���B����̎��Ö@�ɂ́A�傫��������ƁA�Ď��Ö@�A��p�Ö@�A���ː��Ö@�A�Ö@�i������Ö@�j������܂��B�����̎��Â�P�ƁA�܂��͕��p���Ď��Â��s���Ă����܂��B���҂���̊�]��N��A�O���B����̏�Ԃ𑍍��I�ɕ]�����A�厡��Ƙb�������Ȃ���A�����̎��Ö@�����߂Ă����܂��B�܂��APSA�̒l�A�Տ��a���iTMN���ށj�A�O���[�\�����ނ�p���āA��X�N�A�����X�N�A�����X�N��3�̃��X�N�]�����s���A�O���B����̎��Ì�̗\���\�����A���Õ��j�̌���̎Q�l�ɂ��܂��B |
|
 |
|
 |
|
 |
|
a.�Ď��Ö@
PSA�����̕��y�Ȃǂɂ��A�����̑O���B����̔������������Ă��܂��B�����̑����ɂ݂������O���B����̒��ɂ́A����̊�������ƂȂ����A�����Ɏ��Â��s��Ȃ��Ă������ɑ傫�ȉe����^���Ȃ��ꍇ������܂��B����œ�����Ö@�A���ː��Ö@�A��p�Ö@�Ȃǂ̑O���B����ɑ��鎡�ẤA���̊m���ō����ǂ������N�����\��������A�����ǂ��������ꍇ�́A���Â������҂���̐����̎������Ȃ��Ă��܂��B���̂��߁A����I��PSA�̑����O���B�������s���A���Â��K�v�Ǝv����܂Ō��d�Ɍo�߂��݂Ă����܂��B
b.��p�Ö@
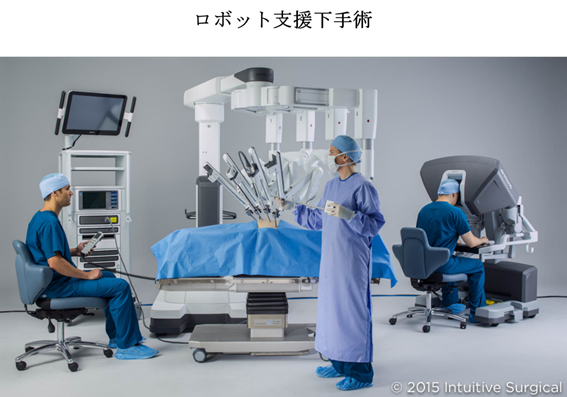
�O���B����̍����I�Ȏ�p�Ƃ��ẮA�O���B�S�E���p���s���܂��B�S�g�������s���A�������J���āA�O���B�Ɛ��X�����o���܂��B�O���B�����o���ƁA�N���ƔA���̊Ԃ̂��������̒ʂ蓹���A�ꕔ�Ȃ��Ȃ��Ă��܂��̂ŁA�O���B�����o������ɁA�N���ƔA�����Ȃ��܂��B��p���@�́A�{�݂ɂ���ĈقȂ�܂����A�J����p�A���������~�j�}���n��p�A���o������p�A���{�b�g�x������p�Ȃǂ�����܂��B��p���Ԃ͖�3�`4���Ԓ��x�ŁA���@���Ԃ͖�2�T�Ԓ��x�ł��B��ʓI�ɂ́A���O���B���ɂƂǂ܂������҂��ǂ��K���ɂȂ�܂����A��p�ɑς�����̗͂������Ȃ��l�A10�N�ȏ�̗]�������҂ł��Ȃ��l�A�]�ڂ�����l�Ȃǂ͓K���ɂȂ�܂���B��p�ɂ���ȍ����ǂƂ��āA�o���A�A���ցA�u�N�s�S�Ȃǂ�����܂��B����̊�����ǂ��A����̍L���肪�������ꍇ�́A�O���B���͂̐_�o���������邱�Ƃ��\�ł���A�A���ւ�u�N�s�S�̔��ǂ����Ȃ����邱�Ƃ��\�ł��B���Ƀ��{�b�g�x������p�ł́A���o������p�Ɠ����̒�N�P���ɉ����āA�p�҂�3�����̉摜�Ŋώ@���Ȃ���A���ׂȎ�p���삪�\�ł��邽�߁A���o���⍇���ǂ����Ȃ��AQOL�i���҂���̐����̎��j���ۂ��ꂽ��p���\�ł��B
|
|
 |
|
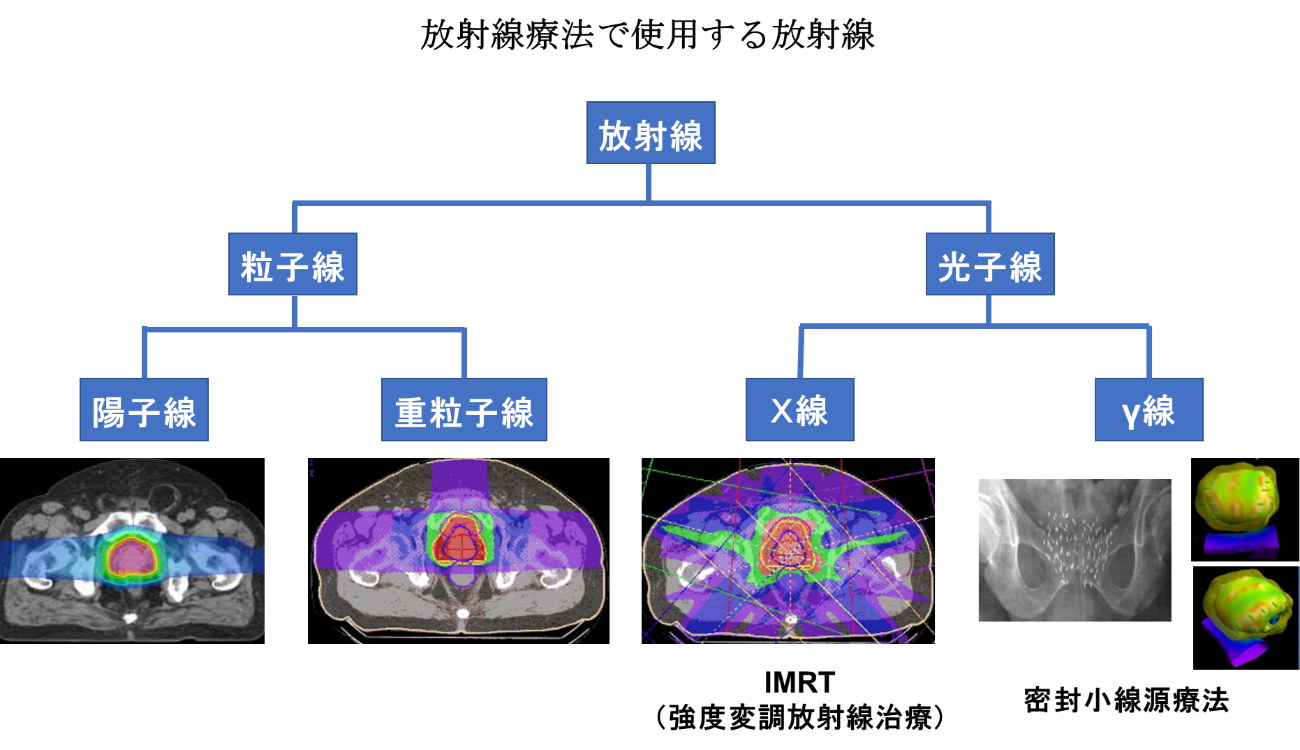
c.���ː��Ö@
�O���B�S�̂ɕ��ː����Ǝ˂��邱�Ƃɂ��A��������ł�������@�ł��B������邱�ƂȂ����Â��\�ł���A���Ò��̑̂ւ̕��S�͏��Ȃ��ł����A���ː����L�̍����ǂ�����܂��B���Ò��⎡�Ì㑁�������ɐ������ȍ����ǂ́A�p�A�A�r�A�ɁA�r�A����A�p��̕ֈӁA�����A���ւȂǂł��B�����̏ꍇ�́A�������`1�N���x�ŏǏ�͌y�����܂��B���Ìサ�炭���Đ������ȍ����ǂƂ��āA�����o���A���A�A�A������Ȃǂ�����܂��B ���ː����Ǝ˂��ꂽ�����́A���̎��肪�����Ȃ邽�߁A�����ǂ̎��Âɓ�a���邱�Ƃ�����܂��B�܂��A���ː����Ì�̑O���B����̎�p�́A��p�ɂ�鍇���ǂ̊����������Ȃ�܂��B���ː���O���B�ɏƎ˂�����@�Ƃ��āA�̂̊O������ː����Ǝ˂�����@�i�O�Ǝˁj�ƑO���B�̓��������ː����Ǝ˂�����@�i�g�D���Ǝˁj������܂��B�O���B���O���B���ɗ��܂������҂��K���ɂȂ�܂��B���X�N���ނŒ����X�N�A�����X�N�̊��҂���́A�z�������Ö@�̕��p���s���܂��B |
|
 |
|
d.�Ö@
������Ö@
������Ö@�́A��ʓI�ɂ͕��ː����Â��p�Ö@���K���ɂȂ�Ȃ��ꍇ����ȓK���ł����A���ː��Ö@���p�Ö@�ƕ��p������A�X�ɕ��ː��Ö@����p��̍Ĕ����ȂǂɎg�p���邱�Ƃ�����܂��B������Ö@�ɂ͈ȉ��̖�܂�����A���LHRH�A�S�j�X�g�E�A���^�S�j�X�g���܂ƍR�A���h���Q���܂p�������Â��s���܂��B
1)LHRH�A�S�j�X�g�E�A���^�S�j�X�g���܁i�w�I�����j
�O���B����́A�j���z�������̉e�����đ��B���܂��B���̂��߁A���̒j���z��������}���邱�ƂőO���B����̑��B��}���邱�Ƃ��o���܂��B�j���z�������́A��95�����x��������蕪�傳��A�c��̖�5�������t��蕪�傳��Ă��܂��B����ɐ����́A�]�̈ꕔ���ł��鎋�������A�����̂�蕪�傳���z�������iLH-RH:���B�h���z���������o�z�������ALH:���B�h���z�������j�ɂ���āA�j���z�������̕�������Ă��܂��B��������̒j���z��������}�����邽�߂ɂ́A���E�̐�����E�o���鏜�Ώp�i�O�ȓI�����j�≺���̂ɍ�p���Đ��B�h���z�������̕����}������Ö@�i�I�����j������܂��B�ǂ���̎��Â����Ð��тɑ傫�ȍ��͂Ȃ��ƌ����Ă��܂��B�܂��A�Ö@�́A1������1��܂��́A3�|6������1��̔牺���˂Ŗ�܂𓊗^���܂��B����p�Ƃ��ẮA�}�Ȕ�����z�b�g�t���b�V���i�̂ڂ��j�ȂǏ����̍X�N����Q�Ɏ����Ǐ��A���@�\�̒ቺ�A�̏d�����A���[�ɂȂǂ��݂��܂��B�܂��A�����g�p�ɂ�荜���x�̒ቺ������Ă��܂��B
2)�R�A���h���Q���Ö@
��������̒j���z�������̕����}�����܈ȊO�ɁA�j���z���������O���B�ɍ�p����̂��u���b�N����R�A���h���Q���Ö@������܂��B�����̖�܂ł���A�����������܂��B�R�A���h���Q���Ö@�P�Ƃł̎��Â�O�ȓI�܂��͖I�����ƕ����čR�A���h���Q���Ö@���s�����p�Ö@������܂��B����p�́A�j���z��������}���鎡�Âł��邽�߁A�I�����̕���p�Ɠ��l�̕���p��̏�Q�Ȃǂ�����܂��B |
|
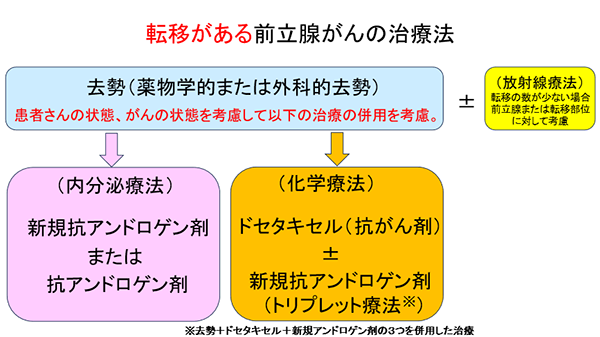
2�D�����Â̓]�ڂ�����O���B����
�]�ڂ�����O���B����̎��Â͖Ö@����{�ɂȂ�܂��B�܂��A�����i�O�ȓI�܂��͖w�I�j���J�n���A���҂���̏�Ԃ₪��̏�Ԃ��l�����āA��ɐV�K�R�A���h���Q����ɂ�������Ö@��h�Z�^�L�Z���ɂ�鉻�w�Ö@�̂ǂ��炩�p���܂��B�܂��A�O���B����̓]�ڂ̐������Ȃ��ꍇ�́A���ː��Ö@��O���B��]�ڕ��ʂɉ����邱�Ƃ�����܂��B |
|
 |
|
a.�V�K�R�A���h���Q���܁i�A�r���e�����A�G���U���^�~�h�A�A�p���^�~�h�A�_�����^�~�h�j
��苭�͂ȓ�����Ö@�Ƃ��Č��݁A4��ނ̃z�������܁i�A�r���e�����A�G���U���^�~�h�A�A�p���^�~�h�A�_�����^�~�h�j�����F����Ă��܂��B�A���h���Q����ӑj�Q�܂ł���A�r���e�����́A�j���z�������̐��������͂ɗ}�����A��2����R�A���h���Q���܂ł���G���U���^�~�h�A�A�p���^�~�h�A�_�����^�~�h�́A�j���z���������O���B�ɍ�p����̂����͂Ƀu���b�N���邱�Ƃɂ��A�O���B����̐i�s��}���܂��B4�܂Ƃ��C�O�̑�K�͂ȗՏ������ŁA�O���B����ւ̌��ʂ��ؖ�����Ă��܂��B�]�ڂ�����O���B����A������R���O���B���ی��K���ƂȂ��Ă��܂��B
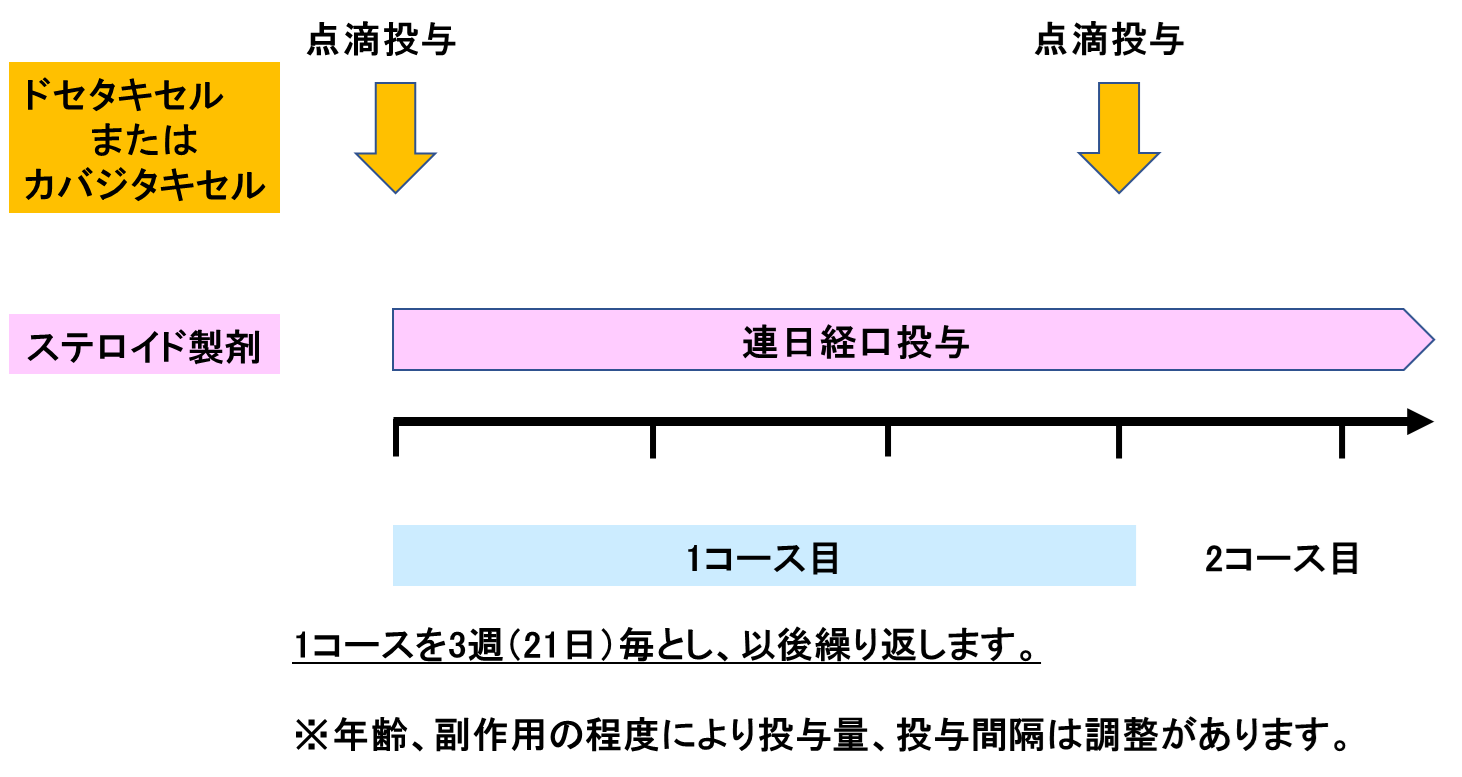
b.���w�Ö@
����ۂɕK�v�ȍזE�\�������ł�������ǂƂ�������ς����������i�K��j�Q���A����זE�̑��B��j�~�����܂ł��B�h�Z�^�L�Z���́A�]�ڂ�����O���B����Ƌ�����R���O���B����ɑ��Ďg�p�ł��܂��B����ŃJ�o�W�^�L�Z���́A�h�Z�^�L�Z���̌��ʂ��Ȃ��Ȃ���������R���O���B����ւ̌��ʂ��ؖ�����Ă����܂ł��B2�܂̖�܂Ƃ��A��ʓI�Ȏg�p���@�́A�R�T�Ԃ��P�̎��Ê��ԁi�P�N�[���j�Ƃ��A�R����܂�_�H�œ��^���܂��B�܂��A����p���y�����邽�߂ɃX�e���C�h�������ɓ����J�n�i�A�����^�j���܂��B�����̍R����܂̕���p�Ƃ��ẮA�����}���A�S�g���ӊ��A�H�~�s�U�A�����_�o��Q�Ȃǂ�����܂��B |
|
 |
|
c.�g���v���b�g�Ö@
�g���v���b�g�Ö@�Ƃ́A�@�����i�O�ȓI�܂��͖w�I�j�ƇA�V�K�R�A���h���Q���܂ł���_�����^�~�h�ƍX�ɇB�h�Z�^�L�Z����3�̖�܂p�������Ö@�ł��B�]�ڂ�����O���B����ɑ��Ďg�p�\�ł���A���ɓ]�ڂ̐��̑����O���B����ւ̗L�p������������Ă��܂��B |
|
3�D3. ������R���O���B����iCastration resistant prostate cancer :CRPC�j
�O���B����́A�j���z�������Ɉˑ����Đ��������Ă����܂��B���̂��߁A�j���z��������}����z�������Ö@�͑O���B����ɔ��ɗL���Ȏ��Âł��B�������A�O���B����̒��ɂ́A�z�������Ö@�Œj���z��������}���Ă���ɂ�������炸PSA���㏸���A������������̂�����܂��B���̗l�ȑO���B�����������R���O���B����ƌĂт܂��B���̗l�ȏ�ԂɂȂ�ƈ�ʓI�ɓ���ƂȂ�A�����͓���Ȃ�܂��B���̂��߁A���҂���₪��̏�Ԃ܂��Ĉȉ��̖�܂�K���I�����a���̐i�s��}���鎡�Â���ɂȂ�܂��B |
|
 |
|
a.�ʉ����Ái�I���p���u�E�^���]�p�j�u�j
����זE�͂��܂��܂Ȑ���������A���̓����͐l�ɂ���ĈقȂ�܂��B�ʉ����ÂƂ́A����זE�̐�������������ƂɁA���҂��ƂɓK�������Ö@��I�����邱�Ƃł��B�O���B����ɂ����Ă�BRCA�i�r�[�A�[���V�[�G�[�j��`�q���������邱�ƂŔ��f���܂��BBRCA��`�q�ɕψق��N�����Ă���ꍇ�́APARP�j�Q��i�I���p���u�E�^���]�p�j�u�j�ɂ�鎡�Â����܂��BBRCA��`�q�͒N���������Ă����`�q��1�ŁADNA�̏����C�����čזE�������邱�Ƃ�}���铭��������܂��B���̂��߁A���̈�`�q�ɕψق��N����Ƃ��������₷���Ȃ�ƍl�����Ă��܂��BPARP�j�Q��i�I���p���u�E�^���]�p�j�u�j��BRCA��`�q�ɕψق����邪��זE��DNA�̏C����j�Q���邱�Ƃł���זE�̍זE����U�����R��ᇌ��ʂ����܂��B
BRCA��`�q�̕ψقׂ邽�߂̌����́A��p��f�f�̂Ƃ��ɍ̎悵������g�D��p���܂��B��p���邢�͐f�f���̂���g�D���g�p�ł��Ȃ��ꍇ�́A�ēx�̎���s���ꍇ�⌌�t��p���Č������s�����Ƃ�����܂��B
�������ɂ����BRCA��`�q�ɕψق����邱�Ƃ����������ꍇ�A���q����₨������ɕψق��p�����\��������܂��B�S�z�ȏꍇ��ڂ����������������ꍇ�͒S����Ɉ�`�̐��Ƃ��Љ�Ă��炢�A����̑Ή��₲�Ƒ��ւ̓`�����Ȃǂɂ��đ��k�ł���u��`�J�E���Z�����O�v���邱�Ƃ��ł��܂��B |
|
b.���̑��̎���
1) ���]�ڂɑ��鎡��
�O���B����́A���ɓ]�ڂ����₷������̂P�ł��B���]�ڂ��̂��̂����ڐ����Ɋ댯���y�ڂ����Ə��Ȃ��ł����A�ɂ݁A�������܂�A�_�o�̈����ɂ�邵�т�A��ჁA�����j��邱�Ƃɂ�鐶���鍂Ca���ǂɂ��A�̊����A���S�A�q�f�Ȃǂ̂��܂��܂ȏǏo�����邱�Ƃ�����܂��B���]�ڂ̐i�s��}�����܂Ƃ��āA���˖�ł���r�X�z�X�z�l�[�g���܂�f�m�X�}�u�Ƃ�������܂�����܂��B�ǂ���̖�܂��P�����ɂP�^���܂��B�ǂ���̖�܂����ӂ��ׂ������ǂƂ��āA�{�̍��������Ă��܂��{��������܂��B�܂��A���]�ڂɂ���u�ɂ�}���邽�߂ɕ��ː����Â��{�s���邱�Ƃ�����܂��B���ː����Âɂ͊O�Ǝˎ��Âƃ��W�E��223�Ƃ������˖�ɂ��̓��Ǝ˂�����܂��B���W�E��223�́A�u�ɂ�}���邾���ł͂Ȃ��A�O���B����̐������Ԃ����P���邱�Ƃ�����Ă��܂��B
2) �����z��������
�����z�������܂𓊗^���邱�ƂŎ��������ɍ�p���A�j���z�������̕����}������A�j���z�������̐�����}�����邱�ƂŁA�O���B����̑��B��}�����܂��B
����p�Œ��ӂ��ׂ����̂Ƃ��āA�S�s�S�A�����ǐ��ǂȂǂ̍����ǂ�����܂��B�@
3) ���t�玿�X�e���C�h
���t��蕪�傳��Ă���z�������̈��ł��B���͂ȉ��ǂ�}�����p��A�Ɖu�}����p�ȂǗl�X�ȍ�p�������܂��B���m�ȍ�p�@���͂킩���Ă��܂��A���t����̒j���z�������̐�����}��������A�O���B����זE�ɒ��ړ��������邱�ƂŌ��ʂ�L���Ă���ƍl�����Ă��܂��B�X�e���C�h�̒������^�ɂ��A���e���傤�ǁA�炪�ނ��݁A�������A���A�a�A������Ȃǂ̕���p������邱�Ƃ�����܂��B |
|
| 2025�N8���X�V |
|

